Vamos lá galerinha!
Rapidamente quero deixar aqui as diferenças básicas entre a cardioversão e a desfibrilação
Desfibrilador
O uso do desfibrilador promove uma aplicação de corrente elétrica não sincronizada ao músculo cardíaco. O choque despolariza em conjunto todas as fibras musculares do miocárdio, tornando possível a reversão de arritmias graves como a TV e a FV, permitindo ao nó sinusal retomar a geração e o controle do ritmo cardíaco.
Cardioversor
No uso do cardioversor,é aplicado choque elétrico de maneira sincronizada, assim, o paciente deve estar monitorado no cardioversor e este deve estar com o botão de sincronismo ativado, pois a descarga elétrica é liberada na onda R, ou seja, no período refratário.
Usado para:
> adquirir rítmo sinusal.
> Taquiarritmias com instabilidade hemodinâmica.
Algumas dicas de cálculos de medicamentos, cuidados de enfermagem, tratamentos, anatomia...
quarta-feira, 2 de novembro de 2016
domingo, 23 de outubro de 2016
Cálculo de medicação
Pode ser resolvido na maioria das situações,pela utilização da regra de
três. Essa regra nos ajuda a descobrir o valor de uma determinada grandeza que
está incógnita.
Normalmente temos 4 itens mas só sabemos 3, montamos a conta de jeito que conseguimos descobrir esse item desconhecido.
Uma regra de ouro é sempre usar os mesmo tipos de medida, se a prescrição está em micrograma e a apresentação está em grama, você vai precisar converter um dos dois para que fique no mesmo tipo do outro, ou deixa os dois em grama ou deixa os dois em micrograma, senão o resultado não vai dar certo.
Para aplicação da regra de três, são necessários algumas precauções prévias:
As grandezas proporcionais dos termos devem estar alinhadas e o raciocínio deverá ser encaminhado para se descobrir uma incógnita por vez.
Podemos aplicar regra de três quantas vezes for necessário com os termos variáveis até se conseguir o resultado desejado.
A disposição dos elementos para regra de três deve ser da seguinte forma:
1ª linha -> colocar a informação
2ª linha -> colocar pergunta
Em uma ampola de dipirona tenho 2 ml de solução. Quantos ml de solução tenho em três ampolas?
Normalmente temos 4 itens mas só sabemos 3, montamos a conta de jeito que conseguimos descobrir esse item desconhecido.
Uma regra de ouro é sempre usar os mesmo tipos de medida, se a prescrição está em micrograma e a apresentação está em grama, você vai precisar converter um dos dois para que fique no mesmo tipo do outro, ou deixa os dois em grama ou deixa os dois em micrograma, senão o resultado não vai dar certo.
Para aplicação da regra de três, são necessários algumas precauções prévias:
As grandezas proporcionais dos termos devem estar alinhadas e o raciocínio deverá ser encaminhado para se descobrir uma incógnita por vez.
Podemos aplicar regra de três quantas vezes for necessário com os termos variáveis até se conseguir o resultado desejado.
A disposição dos elementos para regra de três deve ser da seguinte forma:
1ª linha -> colocar a informação
2ª linha -> colocar pergunta
Em uma ampola de dipirona tenho 2 ml de solução. Quantos ml de solução tenho em três ampolas?
Não se preocupe se não entendeu bem ainda, com os exemplos de abaixo
vamos esclarecer melhor. Mais uma vez o mesmo exemplo acima, do mesmo jeito só
que mais resumido.
1ª passo:
Organizar a informação na primeira linha e a pergunta na 2ª linha,com o
número de ampolas de um lado e ml do outro:
1º linha informação: 1 (ampola)----------- 2 (ml)
2º linha pergunta: 3 ( ampola) ----------- X (ml)
1º linha informação: 1 (ampola)----------- 2 (ml)
2º linha pergunta: 3 ( ampola) ----------- X (ml)
2ª passo:
1 x X = 2 x 3
3ª passo:
X = ( 2x3) : 1 = 6ml
resposta: em 3 ampolas há 6ml de dipirona.
resposta: em 3 ampolas há 6ml de dipirona.
2ª EXEMPLO
Se 1ml contém 20 gotas,quantas gotas há em um frasco de sf 0,9% de
250ml?
1ª passo:
1ml ----- 20 gotas
250ml ---- x gotas
250ml ---- x gotas
2ª passo:
1 x X = 20 x 250, X = 5.000 gotas
resposta: 250 ml contém 5.000 gotas.
resposta: 250 ml contém 5.000 gotas.
3º EXEMPLO
Foi prescrito 1g de cloranfenicol v.o.
Quantos comprimidos de 250mg devo administrar?
Esse é um dos casos da regra de ouro do começo do artigo, temos que deixar os dois do mesmo jeito ou vão ser grama ou vão ser micrograma.
Vamos converter tudo para grama, assim não trabalhamos com virgulas.
Quantos comprimidos de 250mg devo administrar?
Esse é um dos casos da regra de ouro do começo do artigo, temos que deixar os dois do mesmo jeito ou vão ser grama ou vão ser micrograma.
Vamos converter tudo para grama, assim não trabalhamos com virgulas.
Pré passo
1g (grama) é igual a 1000 mg (micrograma) então nossa 1 grama passa a
ser 1000micrograma, é a mesma coisa que trocar 6 por meia dúzia porém, se não
fizermos isso o cálculo não funciona, lembre o mesmo formato de medida, um em
baixo do outro.
1ª passo
1cp ------ 250mg
x cp -----1000mg ( nossa antiga 1 grama)
x cp -----1000mg ( nossa antiga 1 grama)
2ª passo
250 x X = 1 x 1000
3ª passo
X = 1.000 : 250 então X= 4 cp
resposta: devo administrar 4 comprimidos de 250mg.
resposta: devo administrar 4 comprimidos de 250mg.
3º EXEMPLO
Binotal 500mg v.o. de 6/6h.
Apresentação do binotal 250mg em comprimidos.
500mg ------- X comprimido
250mg ------- 1
comprimido
250 x X = 500 x 1
X= 500/250
X= 2
resposta: serão administrado 2 comprimidos.
250 x X = 500 x 1
X= 500/250
X= 2
resposta: serão administrado 2 comprimidos.
4º EXEMPLO
Garamicina de 40mg im de 12/12h.
Apresentação da garamicina e de 80mg ampola de 2ml.
40mg ---------- X ml
80mg --------- 2 ml
80 x X = 40 x 2
X = 80/80
X = 1
Resposta: será administrado 1ml, ou seja, 1/2 ampola.
Apresentação da garamicina e de 80mg ampola de 2ml.
40mg ---------- X ml
80mg --------- 2 ml
80 x X = 40 x 2
X = 80/80
X = 1
Resposta: será administrado 1ml, ou seja, 1/2 ampola.
5º EXEMPLO
Glicose 20g i.v. de 12/12h
Apresentação glicose 50%, ampola de20 ml.
Nesse exemplo vamos usar a mesma regra para chegar a solução, mas precisamos lembrar antes que o % “por cento” significa que existe tanto para cada 100 partes, ou seja 50% quer dizer que em 100ml do solvente temos 50 gramas do soluto.
50% = 50g ------- 100 ml
Uma regra de 3 indica quantas gramas de glicose teremos em nossa ampola
50G ------- 100 ML
X G ------- 20 ML
100 x X = 50 X 20
X= 1000/100
X= 10G
PORTANTO, DENTRO DA AMPOLA DE 20ML DE GLICOSE 50% HÁ 10g de glicose. O PRÓXIMO PASSO É CALCULAR QUANTOS ML SERÃO USADOS.
10G ----------- 20ML
20G ---------- X ML
10 x X = 20 X 20
X = 400/10
X = 40 ML
RESPOSTA: SERÃO ASPIRADOS 40 ML; OU SEJA, 2 AMPOLAS.
Apresentação glicose 50%, ampola de20 ml.
Nesse exemplo vamos usar a mesma regra para chegar a solução, mas precisamos lembrar antes que o % “por cento” significa que existe tanto para cada 100 partes, ou seja 50% quer dizer que em 100ml do solvente temos 50 gramas do soluto.
50% = 50g ------- 100 ml
Uma regra de 3 indica quantas gramas de glicose teremos em nossa ampola
50G ------- 100 ML
X G ------- 20 ML
100 x X = 50 X 20
X= 1000/100
X= 10G
PORTANTO, DENTRO DA AMPOLA DE 20ML DE GLICOSE 50% HÁ 10g de glicose. O PRÓXIMO PASSO É CALCULAR QUANTOS ML SERÃO USADOS.
10G ----------- 20ML
20G ---------- X ML
10 x X = 20 X 20
X = 400/10
X = 40 ML
RESPOSTA: SERÃO ASPIRADOS 40 ML; OU SEJA, 2 AMPOLAS.
Acesse também Cálculo de gotejamento
domingo, 16 de outubro de 2016
Superbactérias
A Agência Nacional de Vigilância Sanitária (Anvisa) faz alerta sobre superbactérias. Foi confirmada a presença de bactérias portadoras do gene mcr-1 no país. Esse gene consegue torná-las imunes a Colistina, uma classe de antibióticos considerada como a última arma para combater bactérias multirresistentes.
Foram confirmados no Brasil até o momento três pacientes infectados pela bactéria Escherichia coli, portadora da mutação. Dois casos em São Paulo e um no Rio Grande do Norte. Há ainda outros três casos em análise, no Instituto Adolfo Lutz, de São Paulo.
No documento, a Anvisa reforça a necessidade de equipes de saúde ficarem atentas sobre o risco, lista quais medidas necessárias para diagnóstico e quais providências devem ser adotadas no caso de confirmação da presença de bactérias portadoras desse gene. O comunicado de risco será encaminhado para todos os hospitais com leitos de unidade de terapia intensiva.
Segundo a gerente do setor de Vigilância e Monitoramento da Anvisa, Magda Machado de Miranda, o órgão está preocupado. “Uma das últimas armas que temos para combater infecções multirresistentes pode se tornar também inútil. Ficaríamos sem opção terapêutica.” Ela chamou a atenção para outro risco relacionado ao gene mcr-1. “Seu poder de transmissão é muito alto. Há possibilidade de ele se transferir de uma espécie bacteriana para outra”, revelou Magda.
O gene mcr-1 foi descoberto na China, mas países da Europa, África e Ásia já confirmaram a presença de bactérias com essa mutação. “O gene não significa, por si só, que a bactéria será multirresistente”, explicou o gerente de tecnologia e serviços de saúde, Diogo Soares. Ele compara o gene mcr-1 a uma armadura, que pode ser usada para proteger a bactéria do ataque de antibióticos. “A ferramenta está disponível. Basta agora que a bactéria faça uso da nova proteção.”
A Colistina é uma classe de antibióticos que, por ser muito tóxica, deixou de ser receitada para pacientes. Justamente por não ser indicada, ela se preservou de um fenômeno que ocorreu com outras classes de antibióticos, a redução da eficácia. Usadas de maneira incorreta ou indiscriminada, outras classes de antibiótico foram aos poucos dando “pistas” para que bactérias conhecessem seus mecanismos de ação e desenvolvessem mecanismos de proteção tornando-se resistentes.
Diante do fenômeno, a Colistina foi resgatada e voltou a ser usada, há pouco mais de uma década. O fato de mecanismos de resistência à Colistina ter surgido tão pouco tempo depois do seu retorno aos hospitais é atribuído a seu uso veterinário. Ao longo desses últimos anos, essa classe de antibióticos foi usada como promotora de crescimento de animais. “Talvez o gene resistente tenha surgido em outros ambientes, sem ser o hospitalar”, afirmou Soares.
Fonte: Estadão; Correio braziliense; G1
quinta-feira, 13 de outubro de 2016
Diretrizes de 2015 da American Heart Association - AHA
Vou falar um pouco sobre as principais atualizações feitas nas Diretrizes de 2015 da American Heart Association (AHA).
O atendimento da situação de parada cardiorrespiratória (PCR) é descrito na literatura como Ressuscitação Cardiopulmonar (RCP), que compreende uma sequência de manobras e procedimentos destinados a manter a circulação cerebral e cardíaca e garantir a sobrevida do paciente.
Sinais clínicos da Parada Cardiorrespiratória - PCR
- Ausência de Pulso;
- Inconsciência;
- Apneia ou respiração agônica (gasping).
Segundo DataSUS, no Brasil 35% das mortes são por causas cardiovasculares, resultando em 300 mil óbitos/ano.
Causas de PCR
- Hipóxia;
- Hipercalemia e Hipocalemia;
- Hipovolemia;
- Hipotermia;
- H+ acidose metabólica
- Tamponamento cardíaco;
- Pneumotórax hipertensivo;
- Tromboembolismo pulmonar;
- Trombose de coronária;
- Intoxicação
Uma das alterações propostas pelas Diretrizes da American Heart Association (AHA) 2015 foi à utilização de “Cadeias de Sobrevivência” distintas para pacientes que sofrem uma Parada Cardiorrespiratória no ambiente intra-hospitalar (PCRIH) ou Parada Cardiorrespiratória em ambiente extra-hospitalar (PCREH)
RCP aplicada por Socorrista Leigo
Resumo dos principais pontos de alteração:
- Os elos fundamentais da cadeia de sobrevivência de adultos no ambiente extra-hospitalar permaneceram inalterados com relação a 2010, com ênfase contínua no algorítmo universal simplificado do Suporte Básico de Vida (SBV) para adultos;
- O Algorítmo do SBV/Adulto foi modificado de modo a refletir o fato de que os socorristas podem ativar o serviço de médico emergência (ou seja, via telefone celular) sem sair do lado da vítima;
- Deu-se mais ênfase à rápida identificação de possível PCR por parte dos atendentes, com disponibilização imediata das instruções de RCP para a pessoa ao telefone (ou seja, RCP orientada pelo atendente).
- A sequência recomendada para um único socorristafoi confirmada: o único socorrista deve iniciar as compressões torácica antes de aplicar as ventilações de resgate (C-A-B em vez de A-B-C), para reduzir o tempo até a primeira compressão. O único socorrista deve iniciar a RCP com 30 compressões torácicas seguidas por duas respirações.
- Tem-se dado ênfase permanente nas características de uma RCP de alta qualidade: comprimir o tórax com frequência e profundidade adequadas, permitir o retorno total do tórax após cada compressão, minimizar interrupções nas compressões e evitar ventilação excessiva.
- A velocidade recomendada para as compressões torácicas é de 100 a 120/min (atualizada em relação ao mínimo de 100/min).
- A recomendação confirmada para a profundidade das compressões torácicas em adultos é de, pelo menos, 2 polegadas (5 cm), mas não superior a 2,4 polegadas (6 cm).
- Pode-se considerar a administração de naloxona por transeuntes, em casos de suspeita de emergências potencialmente fatais associadas a opioides.
Estas alterações têm como objetivo simplificar o treinamento de socorristas leigos e enfatizar a necessidade de aplicar compressões torácicas o quanto antes em vítimas de PCR.
RCP: SBV aplicado por Profissionais de Saúde
Resumo dos principais pontos de alteração:
- Equipes integradas por socorristas bem trinados podem usar uma abordagem coreografada que execute várias etapas e avaliações simultaneamente, em vez do modo sequencial utilizado por socorristas individuais (por exemplo, um socorristas ativa o serviço médico de emergência, enquanto outro começa as compressões torácicas, e um terceiro fornece ventilação ou busca dispositivo bolsa-válvula-máscara para ventilações de resgate, e um quarto busca e prepara o desfibrilador).
- Tem-se dado maior ênfase em RCP de alta qualidade, que utiliza metas de desempenho (com frequência e profundidade de compressão torácica adequadas, permitindo retorno total do tórax entre as compressões, minimizando interrupções nas compressões e evitando ventilação excessiva).
- A frequência das compressões foi modificada para o intervalo de 100 a 120 por minuto;
- A profundidade das compressões em adultos foi modificada para pelo menos 2 polegadas (5 cm), mas não deve ser superior a 2,4 polegadas (6 cm).
- Para que haja retorno total da parede do tórax após cada compressão, os socorristas devem evitar apoiar-se no tórax entre as compressões.
- Os critérios para minimizar as interrupções são esclarecidos, com a maior meta possível na fração de compressões torácicas, com alvo de pelo menos 60%.
- Em locais onde os sistemas de SME já adotaram conjuntos de procedimentos que envolvem compressões torácicas contínuas, o uso de técnicas de ventilação passíve pode ser considerado parte desse conjunto para vítimas de PCREH.
- Em pacientes com RCP em curso e uma via aérea avançada instalada, recomenda-se uma frequência de ventilação simplificada de 1 respiração a cada 6 segundos (10 respirações por minuto).
Principais mudanças do ACLS 2015 em relação a sua edição prévia (2010) no âmbito Hospitalar
Vasopressina: Provavelmente a mudança de maior repercussão, a vasopressina foi definitivamente retirada do protocolo do ACLS. O motivo foi por mera simplificação de conduta, visto que a vasopressina não oferece vantagem alguma em relação à adrenalina, nem mesmo em associação. Portanto, não há motivos de mantê-la no protocolo;
Adrenalina precocemente: Outra mudança no protocolo é quanto a recomendação de início precoce de adrenalina, tão logo a droga esteja disponível em pacientes com ritmo não-chocável, a mesma deve ser administrada, visto que estudos demonstraram melhores desfechos na administração precoce da droga;
Ventilação durante RCP: A ventilação com via aérea avançada foi simplificada, recomendando-se a realização de 10 ventilações por minuto, ou seja, 1 ventilação a cada 6 segundos;
Capnografia: A capnografia, já inclusa em 2010 no protocolo, para monitorização da ressuscitação, agora é recomendada como um sinal prognóstico objetivo para determinação de quando parar a ressuscitação. Em pacientes com via aérea avançada, um ETCO2 de até 10 mmHg na capnografia após 20 minutos de ressuscitação indica baixíssima probabilidade de sucesso, podendo ser levado em consideração para a determinação do fim dos esforços;
RCP com CEC: Embora a evidência ainda seja pequena, já pode ser recomendado o uso de circulação extracorpórea para ressuscitação em pacientes que não responderam à ressuscitação convencional e que possam apresentar algum benefício, como pacientes que aguardam transplante cardíaco;
Antiarrítmicos pós-PCR FV/TVSP: Também carecendo de evidências fortes, o uso de betabloqueadores e lidocaína está indicado após o retorno a circulação espontânea em paradas por fibrilação ventricular ou taquicardia ventricular sem pulso;
Benefício do corticoide: Pode parecer contraditório, porém uma nova recomendação (com nível de evidência baixo por estar baseado em apenas um estudo) indica o benefício de se usar a combinação vasopressina 20 U + adrenalina 1 mg a cada 3 minutos, associando no primeiro ciclo uma dose de metilprednisolona 40 mg. Seguindo esta recomendação, deve-se manter hidrocortisona 300 mg/dia por 7 dias após retorno de circulação espontânea.
Referências:
Guidelines 2015. Destaques da American Heart Association 2015. Atualização das Diretrizes de RCP e ACE.
O atendimento da situação de parada cardiorrespiratória (PCR) é descrito na literatura como Ressuscitação Cardiopulmonar (RCP), que compreende uma sequência de manobras e procedimentos destinados a manter a circulação cerebral e cardíaca e garantir a sobrevida do paciente.
Sinais clínicos da Parada Cardiorrespiratória - PCR
- Ausência de Pulso;
- Inconsciência;
- Apneia ou respiração agônica (gasping).
Segundo DataSUS, no Brasil 35% das mortes são por causas cardiovasculares, resultando em 300 mil óbitos/ano.
Causas de PCR
- Hipóxia;
- Hipercalemia e Hipocalemia;
- Hipovolemia;
- Hipotermia;
- H+ acidose metabólica
- Tamponamento cardíaco;
- Pneumotórax hipertensivo;
- Tromboembolismo pulmonar;
- Trombose de coronária;
- Intoxicação
Uma das alterações propostas pelas Diretrizes da American Heart Association (AHA) 2015 foi à utilização de “Cadeias de Sobrevivência” distintas para pacientes que sofrem uma Parada Cardiorrespiratória no ambiente intra-hospitalar (PCRIH) ou Parada Cardiorrespiratória em ambiente extra-hospitalar (PCREH)
RCP aplicada por Socorrista Leigo
Resumo dos principais pontos de alteração:
- Os elos fundamentais da cadeia de sobrevivência de adultos no ambiente extra-hospitalar permaneceram inalterados com relação a 2010, com ênfase contínua no algorítmo universal simplificado do Suporte Básico de Vida (SBV) para adultos;
- O Algorítmo do SBV/Adulto foi modificado de modo a refletir o fato de que os socorristas podem ativar o serviço de médico emergência (ou seja, via telefone celular) sem sair do lado da vítima;
- Deu-se mais ênfase à rápida identificação de possível PCR por parte dos atendentes, com disponibilização imediata das instruções de RCP para a pessoa ao telefone (ou seja, RCP orientada pelo atendente).
- A sequência recomendada para um único socorristafoi confirmada: o único socorrista deve iniciar as compressões torácica antes de aplicar as ventilações de resgate (C-A-B em vez de A-B-C), para reduzir o tempo até a primeira compressão. O único socorrista deve iniciar a RCP com 30 compressões torácicas seguidas por duas respirações.
- Tem-se dado ênfase permanente nas características de uma RCP de alta qualidade: comprimir o tórax com frequência e profundidade adequadas, permitir o retorno total do tórax após cada compressão, minimizar interrupções nas compressões e evitar ventilação excessiva.
- A velocidade recomendada para as compressões torácicas é de 100 a 120/min (atualizada em relação ao mínimo de 100/min).
- A recomendação confirmada para a profundidade das compressões torácicas em adultos é de, pelo menos, 2 polegadas (5 cm), mas não superior a 2,4 polegadas (6 cm).
- Pode-se considerar a administração de naloxona por transeuntes, em casos de suspeita de emergências potencialmente fatais associadas a opioides.
Estas alterações têm como objetivo simplificar o treinamento de socorristas leigos e enfatizar a necessidade de aplicar compressões torácicas o quanto antes em vítimas de PCR.
RCP: SBV aplicado por Profissionais de Saúde
Resumo dos principais pontos de alteração:
- Equipes integradas por socorristas bem trinados podem usar uma abordagem coreografada que execute várias etapas e avaliações simultaneamente, em vez do modo sequencial utilizado por socorristas individuais (por exemplo, um socorristas ativa o serviço médico de emergência, enquanto outro começa as compressões torácicas, e um terceiro fornece ventilação ou busca dispositivo bolsa-válvula-máscara para ventilações de resgate, e um quarto busca e prepara o desfibrilador).
- Tem-se dado maior ênfase em RCP de alta qualidade, que utiliza metas de desempenho (com frequência e profundidade de compressão torácica adequadas, permitindo retorno total do tórax entre as compressões, minimizando interrupções nas compressões e evitando ventilação excessiva).
- A frequência das compressões foi modificada para o intervalo de 100 a 120 por minuto;
- A profundidade das compressões em adultos foi modificada para pelo menos 2 polegadas (5 cm), mas não deve ser superior a 2,4 polegadas (6 cm).
- Para que haja retorno total da parede do tórax após cada compressão, os socorristas devem evitar apoiar-se no tórax entre as compressões.
- Os critérios para minimizar as interrupções são esclarecidos, com a maior meta possível na fração de compressões torácicas, com alvo de pelo menos 60%.
- Em locais onde os sistemas de SME já adotaram conjuntos de procedimentos que envolvem compressões torácicas contínuas, o uso de técnicas de ventilação passíve pode ser considerado parte desse conjunto para vítimas de PCREH.
- Em pacientes com RCP em curso e uma via aérea avançada instalada, recomenda-se uma frequência de ventilação simplificada de 1 respiração a cada 6 segundos (10 respirações por minuto).
Principais mudanças do ACLS 2015 em relação a sua edição prévia (2010) no âmbito Hospitalar
Vasopressina: Provavelmente a mudança de maior repercussão, a vasopressina foi definitivamente retirada do protocolo do ACLS. O motivo foi por mera simplificação de conduta, visto que a vasopressina não oferece vantagem alguma em relação à adrenalina, nem mesmo em associação. Portanto, não há motivos de mantê-la no protocolo;
Adrenalina precocemente: Outra mudança no protocolo é quanto a recomendação de início precoce de adrenalina, tão logo a droga esteja disponível em pacientes com ritmo não-chocável, a mesma deve ser administrada, visto que estudos demonstraram melhores desfechos na administração precoce da droga;
Ventilação durante RCP: A ventilação com via aérea avançada foi simplificada, recomendando-se a realização de 10 ventilações por minuto, ou seja, 1 ventilação a cada 6 segundos;
Capnografia: A capnografia, já inclusa em 2010 no protocolo, para monitorização da ressuscitação, agora é recomendada como um sinal prognóstico objetivo para determinação de quando parar a ressuscitação. Em pacientes com via aérea avançada, um ETCO2 de até 10 mmHg na capnografia após 20 minutos de ressuscitação indica baixíssima probabilidade de sucesso, podendo ser levado em consideração para a determinação do fim dos esforços;
RCP com CEC: Embora a evidência ainda seja pequena, já pode ser recomendado o uso de circulação extracorpórea para ressuscitação em pacientes que não responderam à ressuscitação convencional e que possam apresentar algum benefício, como pacientes que aguardam transplante cardíaco;
Antiarrítmicos pós-PCR FV/TVSP: Também carecendo de evidências fortes, o uso de betabloqueadores e lidocaína está indicado após o retorno a circulação espontânea em paradas por fibrilação ventricular ou taquicardia ventricular sem pulso;
Benefício do corticoide: Pode parecer contraditório, porém uma nova recomendação (com nível de evidência baixo por estar baseado em apenas um estudo) indica o benefício de se usar a combinação vasopressina 20 U + adrenalina 1 mg a cada 3 minutos, associando no primeiro ciclo uma dose de metilprednisolona 40 mg. Seguindo esta recomendação, deve-se manter hidrocortisona 300 mg/dia por 7 dias após retorno de circulação espontânea.
Referências:
Guidelines 2015. Destaques da American Heart Association 2015. Atualização das Diretrizes de RCP e ACE.
domingo, 25 de setembro de 2016
Tratamento da intolerância a lactose com imunoterapia
O Centro Cochrane do Brasil traduziu o resumo de uma revisão sistemática que avaliou se a imunoterapia pode ajudar a evitar os sintomas da alergia ao leite de vaca. A imunoterapia é um tratamento para vários tipos de alergia que recomenda a ingestão ou contato com o alérgeno (a substância que provoca alergia) em minúsculas quantidades em intervalos regulares, de forma que o sistema imunológico passe a ver aquilo que causa a alergia (no caso, o leite) de outra forma e deixe de reagir tão fortemente, até que seja possível tomar uma porção completa de leite (no caso, um copo). A revisão mostrou que realmente a imunoterapia oral pode ajudar a maioria das crianças alérgicas a tolerarem um copo de leite, desde que continuem bebendo esta quantidade todos os dias.
Leia mais em http://brazil.cochrane.org/news/tratar-alergia-ao-leite-ingerindo-pequenas-doses-di%C3%A1rias-pode-funcionar
Aos interessados em realizar um curso presencial, favor responder
https://docs.google.com/forms/d/e/1FAIpQLSclDSuLdRlTOGo0pLCsa_pWN1h5mqoUPsfbZKTdZOjGIAteEA/viewform
Controlar a glicemia de forma rígida reduz complicações
Controlar a glicemia de forma rígida de fato reduz bastante as complicações do diabetes, conforme mostrou uma revisão sistemática da Cochrane. O trabalho comparou pessoas com diabetes do tipo 1 que faziam um controle convencional da glicemia com outras que tinham metas mais rígidas a cumprir, para ver se a maior fiscalização da glicemia seria realmente benéfica — ou se seria somente um trabalho a mais. O estudo envolveu mais de 2 mil pessoas em vários países e mostrou que quem controla melhor a glicemia tem muito menos nefropatia (doença no rim), retinopatia e neuropatia.
Leia mais em: http://brazil.cochrane.org/news/controlar-glicemia-de-forma-r%C3%ADgida-reduz-complica%C3%A7%C3%B5es
Eliminar bactéria no estômago pode reduzir chance de ter câncer
A Cochrane produziu uma revisão sistemática de estudos realizados para verificar se eliminar a bactéria, mesmo nas pessoas que não têm sintoma de gastrite, faria com que o número de pessoas com câncer gástrico diminuísse. O Centro Cochrane do Brasil traduziu o resumo desse trabalho.
Quando retirar o corticoide oral em uso prolongado?
Pacientes em uso prolongado de corticoide oral: quando e como deve ser feita a retirada gradual?
Pacientes em uso prolongado de corticoide são considerados com possível risco de supressão do eixo hipotálamo-hipófise-adrenal nas seguintes situações:
Nesses casos a redução deve ser gradual, com objetivo de prevenir o risco de recorrência da atividade da doença de base ou aparecimento dos sintomas da deficiência de cortisol devido à supressão do eixo hipotálamo-hipófise-adrenal. É indicado a redução gradativa de 10 a 20% da dose, levando em consideração a conveniência e a resposta clínica do paciente.
O regime pode ser feito com redução de:
5 a 10 mg por dia por uma ou duas semanas, quando a dose em uso de prednisona for maior que 40 mg/dia de prednisona ou equivalente;
5 mg por dia por uma ou duas semanas quando a dose de prednisona estiver entre 40 a 20 mg/dia;
2,5 mg por dia por uma ou duas semanas quando a dose de prednisona estiver entre 20 e 10mg/dia;
1 mg por dia por duas a quatro semanas quando a dose de prednisona estiver abaixo de 10 mg/dia (a prednisona pode ser substituída por prednisolona solução oral, pela posologia, ou ser utilizada em dias alternados);
Pacientes com doença reumatológica podem apresentar recorrências dos sintomas da doença de base. No entanto, esses sintomas podem ser confundidos com sintomas da retirada do corticoide (artralgia e mialgia). Se os sintomas não forem graves, pode-se utilizar um AINE ou um analgésico por 7 a 10 dias. A resolução dos sintomas durante esse tempo sugere que os sintomas são relacionados à retirada. Se os sintomas não desaparecem, pode-se aumentar a dose do corticoide em 10 a 15% e manter essa dose por 2 a 4 semanas. Se não ocorrer melhora dos sintomas, será necessário dobrar a dose da prednisona. A retirada deve ser feita mais lentamente, a cada 4 semanas, ou com reduções menores (metade da dose utilizada).
Quando o desmame estiver abaixo da dose fisiológica, em torno de 7,5 mg de prednisona e eventualmente o paciente apresentar algum evento agudo como trauma, infecção ou cirurgia de grande porte, que demandar maior resposta adrenal, pode ser necessário um aumento temporário da dose. É importante fornecer ao paciente, por escrito, que este está em supressão de corticoterapia prolongada, para que, em eventual tratamento em emergência, seja usada reposição de corticoide intravenoso.
Existem duas situações que necessitam de retirada imediata do corticoide ou redução para uma dose fisiológica, ao invés de ser feito uma retirada gradual:
psicose induzida não responsiva a medicamentos antipsicóticos;
úlcera de córnea por herpes vírus, que pode evoluir rapidamente para perfuração da córnea e possibilidade de cegueira permanente.
Se a cessação imediata não puder ser feita, é recomendado utilizar a menor dose e descontinuar o uso assim que for possível.
A redução abrupta da corticoterapia, sem desmame gradual, é segura em pacientes recebendo qualquer dose de corticoide por menos de 3 semanas ou doses inferiores a 10 mg de prednisona ou equivalente em dias alternados, mesmo que por tempo mais prolongado.
Referências
GOROLL, A. H.; MULLEY JR, A. G. Primary care medicine: office evaluation and management of the adult patient. 7. ed. Philadelphia: Lippincott Williams & Wilkins, 2014.
FURST, D. E.; SAAG, K. G. Glucocorticoid withdrawal. Waltham (MA): UpToDate, 2016. Disponível em: <https://www.uptodate.com/contents/glucocorticoid-withdrawal>. Acesso em: 14 set. 2016.
SILVEIRO, S. P.; SATLER, F. Rotinas em endocrinologia. Porto Alegre: Artmed, 2015.
Pacientes em uso prolongado de corticoide são considerados com possível risco de supressão do eixo hipotálamo-hipófise-adrenal nas seguintes situações:
- pacientes recebendo dose diárias totais maior ou igual a 10 mg de prednisona (ou outro corticoide em dose equivalente) por mais de 3 semanas;
- pacientes recebendo dose noturna maior ou igual a 5 mg de prednisona por mais de 3 semanas;
- pacientes em uso de corticoide e aparência cushingoide.
Nesses casos a redução deve ser gradual, com objetivo de prevenir o risco de recorrência da atividade da doença de base ou aparecimento dos sintomas da deficiência de cortisol devido à supressão do eixo hipotálamo-hipófise-adrenal. É indicado a redução gradativa de 10 a 20% da dose, levando em consideração a conveniência e a resposta clínica do paciente.
O regime pode ser feito com redução de:
5 a 10 mg por dia por uma ou duas semanas, quando a dose em uso de prednisona for maior que 40 mg/dia de prednisona ou equivalente;
5 mg por dia por uma ou duas semanas quando a dose de prednisona estiver entre 40 a 20 mg/dia;
2,5 mg por dia por uma ou duas semanas quando a dose de prednisona estiver entre 20 e 10mg/dia;
1 mg por dia por duas a quatro semanas quando a dose de prednisona estiver abaixo de 10 mg/dia (a prednisona pode ser substituída por prednisolona solução oral, pela posologia, ou ser utilizada em dias alternados);
Pacientes com doença reumatológica podem apresentar recorrências dos sintomas da doença de base. No entanto, esses sintomas podem ser confundidos com sintomas da retirada do corticoide (artralgia e mialgia). Se os sintomas não forem graves, pode-se utilizar um AINE ou um analgésico por 7 a 10 dias. A resolução dos sintomas durante esse tempo sugere que os sintomas são relacionados à retirada. Se os sintomas não desaparecem, pode-se aumentar a dose do corticoide em 10 a 15% e manter essa dose por 2 a 4 semanas. Se não ocorrer melhora dos sintomas, será necessário dobrar a dose da prednisona. A retirada deve ser feita mais lentamente, a cada 4 semanas, ou com reduções menores (metade da dose utilizada).
Quando o desmame estiver abaixo da dose fisiológica, em torno de 7,5 mg de prednisona e eventualmente o paciente apresentar algum evento agudo como trauma, infecção ou cirurgia de grande porte, que demandar maior resposta adrenal, pode ser necessário um aumento temporário da dose. É importante fornecer ao paciente, por escrito, que este está em supressão de corticoterapia prolongada, para que, em eventual tratamento em emergência, seja usada reposição de corticoide intravenoso.
Existem duas situações que necessitam de retirada imediata do corticoide ou redução para uma dose fisiológica, ao invés de ser feito uma retirada gradual:
psicose induzida não responsiva a medicamentos antipsicóticos;
úlcera de córnea por herpes vírus, que pode evoluir rapidamente para perfuração da córnea e possibilidade de cegueira permanente.
Se a cessação imediata não puder ser feita, é recomendado utilizar a menor dose e descontinuar o uso assim que for possível.
A redução abrupta da corticoterapia, sem desmame gradual, é segura em pacientes recebendo qualquer dose de corticoide por menos de 3 semanas ou doses inferiores a 10 mg de prednisona ou equivalente em dias alternados, mesmo que por tempo mais prolongado.
Referências
GOROLL, A. H.; MULLEY JR, A. G. Primary care medicine: office evaluation and management of the adult patient. 7. ed. Philadelphia: Lippincott Williams & Wilkins, 2014.
FURST, D. E.; SAAG, K. G. Glucocorticoid withdrawal. Waltham (MA): UpToDate, 2016. Disponível em: <https://www.uptodate.com/contents/glucocorticoid-withdrawal>. Acesso em: 14 set. 2016.
SILVEIRO, S. P.; SATLER, F. Rotinas em endocrinologia. Porto Alegre: Artmed, 2015.
Fonte: https://www.ufrgs.br/telessauders/perguntas/
Guia de Medicamentos
http://produto.mercadolivre.com.br/MLB-748541222-livro-guia-de-medicamentos-_JM
Livro Clínica Médica
http://produto.mercadolivre.com.br/MLB-755250906-livro-clinica-medica-_JM
Guia de Medicamentos
http://produto.mercadolivre.com.br/MLB-748541222-livro-guia-de-medicamentos-_JM
Livro Clínica Médica
http://produto.mercadolivre.com.br/MLB-755250906-livro-clinica-medica-_JM
Ferimentos de alto risco que necessitam de profilaxia
- Ferimentos profundos, especialmente por mordedura por gatos;
- Ferimentos moderados a graves associados a esmagamento;
- Ferimentos em áreas com comprometimento venoso ou linfático;
- Ferimentos em mãos ou próximos a ossos e articulações, particularmente se presença de próteses;
- Ferimentos em face e genitália;
- Ferimentos que necessitem de sutura;
- Ferimentos em imunocomprometidos.
A profilaxia deve ser realizada por 3 a 5 dias. O antibiótico de primeira escolha para mordeduras de cães e gatos é a amoxicilina-clavulanato. Alternativamente pode ser utilizada a associação de doxiciclina, sulfametoxazol-trimetoprim, penicilina oral, cefuroxime ou moxifloxacin e metronidazol ou clindamicina. Não se deve utilizar cefalexina, eritromicina e clindamicina isoladamente, devido à comprovada resistência a esses antibióticos.
Leia mais em:
BADDOUR, L. M. Soft tissue infections due to dog and cat bites. Waltham (MA): UpToDate, Inc.; 2016. Disponível em: <https://www.uptodate.com/contents/soft-tissue-infections-due-to-dog-and-cat-bites>.
ENDOM, E.E. Initial management of animal and human bites. Waltham (MA): UpToDate, Inc.; 2016. Disponível em: <https://www.uptodate.com/contents/initial-management-of-animal-and-human-bites>.
DYNAMED. Mammalian bite [Internet]. Ipswich (MA): EBSCO Publishing; 2016. Acesso via Portal Saúde Baseada em Evidências <http://psbe.ufrn.br/>.
STEVENS, D. L.; BISNO, A. L.; CHAMBERS, H. F. et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the infectious diseases society of america. Clinical Infectious Diseases, Chicago, v. 59, n. 2, p. e10-e52. Disponível em: <http://cid.oxfordjournals.org/content/59/2/147.long>.
Guia de Medicamentos
http://produto.mercadolivre.com.br/MLB-748541222-livro-guia-de-medicamentos-_JM
Livro Clínica Médica
http://produto.mercadolivre.com.br/MLB-755250906-livro-clinica-medica-_JM
sexta-feira, 23 de setembro de 2016
Até 60% das pessoas internadas estão desnutridas
A desnutrição atinge de 40% a 60% dos pacientes que dão entrada em hospitais da América Latina. É o que afirma uma revisão de estudos lançada em junho deste ano na revista especializada "Clinical Nutrition".
A revisão incluiu 66 pesquisas de 12 países. A maior parte dos estudos é brasileira. Ao todo, foram considerados 29.474 pacientes.
O Ministério da Saúde lançou este ano um Manual de Terapia Nutricional. O documento recomenda que "pacientes admitidos na unidade de internação hospitalar recebam a atenção da equipe responsável pela nutrição".
A terapia nutricional inclui: triagem, avaliação dos pacientes em risco, cálculo das necessidades nutricionais, indicação de terapia e monitoramento.
Perder um pouco de peso durante a internação pode parecer algo sem importância, mas os quilos a menos normalmente significam agravamento das doenças, menor eficácia do tratamento e mais tempo no hospital. Além disso, cresce significativamente o risco de morte.
Um do estudo mostra que uma pessoa com alto grau de desnutrição tem três vezes mais chance de morrer. Enquanto os que possuem um grau médio de desnutrição possuem 4,1% de chance de morte, os com alto grau têm 12,8%.
Há um consenso internacional de que 50% das pessoas internadas estão desnutridas. Para Maria Carolina, os maiores responsáveis pela desnutrição hospitalar são a falta de protocolo, de equipes de terapia nutricional e falta de conhecimento na terapia.
A desnutrição pode ter várias causas, como a não aceitação da dieta hospitalar, a própria doença ou jejuns para realização de exames.
Fonte: http://www1.folha.uol.com.br/equilibrioesaude/2016/09/1812316-ate-60-das-pessoas-internadas-estao-desnutridas.shtml
A revisão incluiu 66 pesquisas de 12 países. A maior parte dos estudos é brasileira. Ao todo, foram considerados 29.474 pacientes.
O Ministério da Saúde lançou este ano um Manual de Terapia Nutricional. O documento recomenda que "pacientes admitidos na unidade de internação hospitalar recebam a atenção da equipe responsável pela nutrição".
A terapia nutricional inclui: triagem, avaliação dos pacientes em risco, cálculo das necessidades nutricionais, indicação de terapia e monitoramento.
Perder um pouco de peso durante a internação pode parecer algo sem importância, mas os quilos a menos normalmente significam agravamento das doenças, menor eficácia do tratamento e mais tempo no hospital. Além disso, cresce significativamente o risco de morte.
Um do estudo mostra que uma pessoa com alto grau de desnutrição tem três vezes mais chance de morrer. Enquanto os que possuem um grau médio de desnutrição possuem 4,1% de chance de morte, os com alto grau têm 12,8%.
Há um consenso internacional de que 50% das pessoas internadas estão desnutridas. Para Maria Carolina, os maiores responsáveis pela desnutrição hospitalar são a falta de protocolo, de equipes de terapia nutricional e falta de conhecimento na terapia.
A desnutrição pode ter várias causas, como a não aceitação da dieta hospitalar, a própria doença ou jejuns para realização de exames.
Fonte: http://www1.folha.uol.com.br/equilibrioesaude/2016/09/1812316-ate-60-das-pessoas-internadas-estao-desnutridas.shtml
sábado, 17 de setembro de 2016
3 principais fatores de risco que reduzem doença coronariana
Um estudo observacional, de base populacional, na Finlândia, destaca um progresso notável em homens e mulheres que controlam os três principais fatores de risco, bem conhecidos, (prevalência do tabagismo, colesterol sérico e pressão arterial sistólica) para a redução da doença coronariana.
Esse estudo procurou recentemente determinar a extensão em que as mudanças nos fatores de risco podem explicar a redução da doença cardíaca coronária. O trabalho foi publicado pelo British Medical Journal (BMJ).
A partir do início do estudo (1969-1972) até 2012, a mortalidade por doença cardíaca coronária diminuiu 82% em homens e 84% nas mulheres. Nos últimos 10 anos do estudo, cerca de dois terços (69% em homens e 66% nas mulheres) da redução pode ser explicada por mudanças nos três principais fatores de risco e o terço restante por outros fatores.
As mudanças nos três fatores de risco contribuíram para a maior parte desse declínio, sendo o mais importante o colesterol para os homens e o colesterol e a pressão arterial para as mulheres. .
Fonte: British Medical Journal (BMJ), de 1º de março de 2016
Esse estudo procurou recentemente determinar a extensão em que as mudanças nos fatores de risco podem explicar a redução da doença cardíaca coronária. O trabalho foi publicado pelo British Medical Journal (BMJ).
A partir do início do estudo (1969-1972) até 2012, a mortalidade por doença cardíaca coronária diminuiu 82% em homens e 84% nas mulheres. Nos últimos 10 anos do estudo, cerca de dois terços (69% em homens e 66% nas mulheres) da redução pode ser explicada por mudanças nos três principais fatores de risco e o terço restante por outros fatores.
As mudanças nos três fatores de risco contribuíram para a maior parte desse declínio, sendo o mais importante o colesterol para os homens e o colesterol e a pressão arterial para as mulheres. .
Fonte: British Medical Journal (BMJ), de 1º de março de 2016
sexta-feira, 16 de setembro de 2016
Medida da pressão arterial
Os procedimentos de medida da pressão são simples e de fácil realização, contudo, nem sempre são realizados de forma adequada. Abaixo o procedimento para medida no consultório.
Preparo do paciente:
1. Explicar o procedimento ao paciente e deixá-lo em repouso por pelo menos 3 - 5 minutos em ambiente calmo. Deve ser instruído a não conversar durante a medida. Possíveis dúvidas devem ser esclarecidas antes ou após o procedimento.
2. Certificar-se de que o paciente NÃO:
• está com a bexiga cheia
• praticou exercícios físicos há pelo menos 60 minutos
• ingeriu bebidas alcoólicas, café ou alimentos
• fumou nos 30 minutos anteriores.
3. Posicionamento do paciente:
Deve estar na posição sentada, pernas descruzadas, pés apoiados no chão, dorso recostado na cadeira e relaxado.
O braço deve estar na altura do coração (nível do ponto médio do esterno ou 4º espaço intercostal), livre de roupas para não garrotear o membro, apoiado, com a palma da mão voltada para cima.
- Medir na posição de pé, após 3 minutos, em pacientes diabéticos, idosos e em outras situações em que a hipotensão ortostática possa ser frequente ou suspeitada.
Para a medida propriamente:
1. Obter a circunferência aproximadamente no meio do braço, ntre acrômio e olécrano;
2. Selecionar o manguito do tamanho adequado;
3. Colocar o manguito, sem deixar folgas, 2 a 3 cm acima da fossa cubital;
4. Centralizar o meio da parte compressiva do manguito sobre a artéria braquial;
5. Estimar o nível da pressão sistólica pela palpação do pulso radial;*
6. Palpar a artéria braquial na fossa cubital e colocar a campânula ou o diafragma do estetoscópio sem compressão excessiva;*
7. Inflar rapidamente até ultrapassar 20 a 30 mmHg o nível estimado da pressão sistólica, obtido pela palpação;*
8. Proceder à deflação lentamente (velocidade de 2 mmHg por segundo);*
9. Determinar a pressão sistólica pela ausculta do primeiro som (fase I de Korotkoff), que é em geral fraco seguido de batidas regulares, e, após, aumentar ligeiramente a velocidade de
deflação;*
10. Determinar a pressão diastólica no desaparecimento dos sons (fase V de Korotkoff);*
11. Auscultar cerca de 20 a 30 mmHg abaixo do último som para confirmar seu desaparecimento e depois proceder à deflação rápida e completa;*
12. Se os batimentos persistirem até o nível zero, determinar a pressão diastólica no abafamento dos sons (fase IV de Korotkoff) e anotar valores da sistólica/diastólica/zero;*
13. Realizar pelo menos duas medições, com intervalo em torno de 1 minuto. Medições adicionais deverão ser realizadas se as duas primeiras forem muito diferentes. Caso julgue adequado, considere a média das medidas;
14. Medir a pressão em ambos os braços na primeira consulta e usar o valor do braço onde foi obtida a maior pressão como referência;
15. Informar o valor de PA obtido para o paciente; e
16. Anotar os valores exatos sem "arredondamentos" e o braço em que a PA foi medida.
* Itens realizados exclusivamente na técnica auscultatória.
Reforça-se a necessidade do uso de equipamento validado e periodicamente calibrado.
Fonte: VII Diretriz brasileira de hipertensão
Idosos
Aspectos especiais na medição da PA na população idosa decorrem de alterações próprias do envelhecimento, como a maior frequência do hiato auscultatório, que consiste no desaparecimento dos sons durante a deflação do manguito, resultando em valores falsamente baixos para a PAS ou
falsamente altos para a PAD. A grande variação da PA nos idosos ao longo das 24 horas torna a MAPA uma ferramenta muitas vezes útil. A pseudo-hipertensão, que está associada ao processo aterosclerótico, pode ser detectada pela manobra de Osler, ou seja, a artéria radial permanece ainda palpável após a insuflação do manguito pelo menos 30 mmHg acima do desaparecimento do pulso radial. Maior ocorrência de EAB, hipotensão ortostática e pós-prandial e, finalmente, a
presença de arritmias, como fibrilação atrial, podem dificultar a medição da PA.
Obesos
Manguitos mais longos e largos são necessários em pacientes obesos para não haver superestimação da PA. Em braços com circunferência superior a 50 cm, onde não há manguito disponível, pode-se fazer a medição no antebraço, devendo o pulso auscultado ser o radial. Há, entretanto, restrições quanto a essa prática. Especial dificuldade ocorre em braços largos e curtos, em forma de cone, onde manguitos de grandes dimensões não se adaptam.
Gestantes
A PA deve ser obtida com a mesma metodologia recomendada para adultos, reforçando-se que ela também pode ser medida no braço esquerdo na posição de decúbito lateral esquerdo em repouso, não devendo diferir da obtida na posição sentada. Considerar o quinto ruído de Korotkoff para a PAD. A hipertensão do avental branco (HAB) e a hipertensão mascarada (HM) são comuns na gravizez e, por isso, a MAPA e a MRPA podem constituir métodos úteis na decisão clínica. Para mais informações sobre HA em gestantes, consulte o Capítulo 9 desta diretriz.
Classificação
Normotensão
Considera-se normotensão quando as medidas de consultório são ≤ 120/80 mmHg e as medidas fora dele (MAPA ou MRPA) confirmam os valores considerados normais. Define-se HA controlada quando, sob tratamento anti-hipertensivo, o paciente permanece com a PA controlada tanto no consultório como fora dele.
Pré-hipertensão
A PH caracteriza-se pela presença de PAS entre 121 e 139 e/ou PAD entre 81 e 89 mmHg. Os pré-hipertensos têm maior probabilidade de se tornarem hipertensos e maiores riscos de desenvolvimento de complicações CV quando comparados a indivíduos com PA normal, ≤ 120/80 mmHg,
necessitando de acompahamento periódico.
Efeito do avental branco
O EAB é a diferença de pressão entre as medidas obtidas no consultório e fora dele, desde que essa diferença seja igual ou superior a 20 mmHg na PAS e/ou 10 mmHg na PAD. Essa situação não muda o diagnóstico, ou seja, se o indivíduo é normotenso, permanecerá normotenso, e se é hipertenso, continuará sendo hipertenso; pode, contudo, alterar o estágio e/ou dar a falsa impressão de necessidade
de adequações no esquema terapêutico.
Hipertensão do avental branco
É a situação clínica caracterizada por valores anormais da PA no consultório, porém com valores considerados normais pela MAPA ou MRPA. Com base em quatro estudos populacionais, a prevalência global da HAB é de 13% (intervalo de 9-16%) e atinge cerca de 32% (intervalo de 25-46%) dos hipertensos, sendo mais comum (55%) nos pacientes em estágio 1 e 10% no estágio 3.
Se, em termos prognósticos, a HAB pode ser comparada à normotensão é uma questão ainda em debate, porque alguns estudos revelam que o risco CV em longo prazo desta condição é intermediário entre o da HA e o da normotensão.
Siga http://www.facebook.com/enfpriscilasdelpintor/
Livro Clínica médica
http://produto.mercadolivre.com.br/MLB-755250906-livro-clinica-medica-_JM
Livro Manual de instrumentação cirúrgica
http://produto.mercadolivre.com.br/MLB-802202608-livro-manual-de-instrumentaco-cirurgica-_JM
Guia terapêutico para tratamento de feridas
http://produto.mercadolivre.com.br/MLB-802208251-guia-teraputico-para-tratamento-de-feridas-_JM
Livro cuidados com feridas
http://produto.mercadolivre.com.br/MLB-757916425-livro-cuidados-com-feridas-_JM
Livro Segurança do paciente
http://produto.mercadolivre.com.br/MLB-778345332-livro-seguranca-do-paciente-_JM
Preparo do paciente:
1. Explicar o procedimento ao paciente e deixá-lo em repouso por pelo menos 3 - 5 minutos em ambiente calmo. Deve ser instruído a não conversar durante a medida. Possíveis dúvidas devem ser esclarecidas antes ou após o procedimento.
2. Certificar-se de que o paciente NÃO:
• está com a bexiga cheia
• praticou exercícios físicos há pelo menos 60 minutos
• ingeriu bebidas alcoólicas, café ou alimentos
• fumou nos 30 minutos anteriores.
3. Posicionamento do paciente:
Deve estar na posição sentada, pernas descruzadas, pés apoiados no chão, dorso recostado na cadeira e relaxado.
O braço deve estar na altura do coração (nível do ponto médio do esterno ou 4º espaço intercostal), livre de roupas para não garrotear o membro, apoiado, com a palma da mão voltada para cima.
- Medir na posição de pé, após 3 minutos, em pacientes diabéticos, idosos e em outras situações em que a hipotensão ortostática possa ser frequente ou suspeitada.
Para a medida propriamente:
1. Obter a circunferência aproximadamente no meio do braço, ntre acrômio e olécrano;
2. Selecionar o manguito do tamanho adequado;
3. Colocar o manguito, sem deixar folgas, 2 a 3 cm acima da fossa cubital;
4. Centralizar o meio da parte compressiva do manguito sobre a artéria braquial;
5. Estimar o nível da pressão sistólica pela palpação do pulso radial;*
6. Palpar a artéria braquial na fossa cubital e colocar a campânula ou o diafragma do estetoscópio sem compressão excessiva;*
7. Inflar rapidamente até ultrapassar 20 a 30 mmHg o nível estimado da pressão sistólica, obtido pela palpação;*
8. Proceder à deflação lentamente (velocidade de 2 mmHg por segundo);*
9. Determinar a pressão sistólica pela ausculta do primeiro som (fase I de Korotkoff), que é em geral fraco seguido de batidas regulares, e, após, aumentar ligeiramente a velocidade de
deflação;*
10. Determinar a pressão diastólica no desaparecimento dos sons (fase V de Korotkoff);*
11. Auscultar cerca de 20 a 30 mmHg abaixo do último som para confirmar seu desaparecimento e depois proceder à deflação rápida e completa;*
12. Se os batimentos persistirem até o nível zero, determinar a pressão diastólica no abafamento dos sons (fase IV de Korotkoff) e anotar valores da sistólica/diastólica/zero;*
13. Realizar pelo menos duas medições, com intervalo em torno de 1 minuto. Medições adicionais deverão ser realizadas se as duas primeiras forem muito diferentes. Caso julgue adequado, considere a média das medidas;
14. Medir a pressão em ambos os braços na primeira consulta e usar o valor do braço onde foi obtida a maior pressão como referência;
15. Informar o valor de PA obtido para o paciente; e
16. Anotar os valores exatos sem "arredondamentos" e o braço em que a PA foi medida.
* Itens realizados exclusivamente na técnica auscultatória.
Reforça-se a necessidade do uso de equipamento validado e periodicamente calibrado.
Fonte: VII Diretriz brasileira de hipertensão
Idosos
Aspectos especiais na medição da PA na população idosa decorrem de alterações próprias do envelhecimento, como a maior frequência do hiato auscultatório, que consiste no desaparecimento dos sons durante a deflação do manguito, resultando em valores falsamente baixos para a PAS ou
falsamente altos para a PAD. A grande variação da PA nos idosos ao longo das 24 horas torna a MAPA uma ferramenta muitas vezes útil. A pseudo-hipertensão, que está associada ao processo aterosclerótico, pode ser detectada pela manobra de Osler, ou seja, a artéria radial permanece ainda palpável após a insuflação do manguito pelo menos 30 mmHg acima do desaparecimento do pulso radial. Maior ocorrência de EAB, hipotensão ortostática e pós-prandial e, finalmente, a
presença de arritmias, como fibrilação atrial, podem dificultar a medição da PA.
Obesos
Manguitos mais longos e largos são necessários em pacientes obesos para não haver superestimação da PA. Em braços com circunferência superior a 50 cm, onde não há manguito disponível, pode-se fazer a medição no antebraço, devendo o pulso auscultado ser o radial. Há, entretanto, restrições quanto a essa prática. Especial dificuldade ocorre em braços largos e curtos, em forma de cone, onde manguitos de grandes dimensões não se adaptam.
Gestantes
A PA deve ser obtida com a mesma metodologia recomendada para adultos, reforçando-se que ela também pode ser medida no braço esquerdo na posição de decúbito lateral esquerdo em repouso, não devendo diferir da obtida na posição sentada. Considerar o quinto ruído de Korotkoff para a PAD. A hipertensão do avental branco (HAB) e a hipertensão mascarada (HM) são comuns na gravizez e, por isso, a MAPA e a MRPA podem constituir métodos úteis na decisão clínica. Para mais informações sobre HA em gestantes, consulte o Capítulo 9 desta diretriz.
Classificação
Normotensão
Considera-se normotensão quando as medidas de consultório são ≤ 120/80 mmHg e as medidas fora dele (MAPA ou MRPA) confirmam os valores considerados normais. Define-se HA controlada quando, sob tratamento anti-hipertensivo, o paciente permanece com a PA controlada tanto no consultório como fora dele.
Pré-hipertensão
A PH caracteriza-se pela presença de PAS entre 121 e 139 e/ou PAD entre 81 e 89 mmHg. Os pré-hipertensos têm maior probabilidade de se tornarem hipertensos e maiores riscos de desenvolvimento de complicações CV quando comparados a indivíduos com PA normal, ≤ 120/80 mmHg,
necessitando de acompahamento periódico.
Efeito do avental branco
O EAB é a diferença de pressão entre as medidas obtidas no consultório e fora dele, desde que essa diferença seja igual ou superior a 20 mmHg na PAS e/ou 10 mmHg na PAD. Essa situação não muda o diagnóstico, ou seja, se o indivíduo é normotenso, permanecerá normotenso, e se é hipertenso, continuará sendo hipertenso; pode, contudo, alterar o estágio e/ou dar a falsa impressão de necessidade
de adequações no esquema terapêutico.
Hipertensão do avental branco
É a situação clínica caracterizada por valores anormais da PA no consultório, porém com valores considerados normais pela MAPA ou MRPA. Com base em quatro estudos populacionais, a prevalência global da HAB é de 13% (intervalo de 9-16%) e atinge cerca de 32% (intervalo de 25-46%) dos hipertensos, sendo mais comum (55%) nos pacientes em estágio 1 e 10% no estágio 3.
Se, em termos prognósticos, a HAB pode ser comparada à normotensão é uma questão ainda em debate, porque alguns estudos revelam que o risco CV em longo prazo desta condição é intermediário entre o da HA e o da normotensão.
FLUXOGRAMA DO DIAGNÓSTICO DE HIPERTENSÃO ARTERIAL
Siga http://www.facebook.com/enfpriscilasdelpintor/
Livro Clínica médica
http://produto.mercadolivre.com.br/MLB-755250906-livro-clinica-medica-_JM
Livro Manual de instrumentação cirúrgica
http://produto.mercadolivre.com.br/MLB-802202608-livro-manual-de-instrumentaco-cirurgica-_JM
Guia terapêutico para tratamento de feridas
http://produto.mercadolivre.com.br/MLB-802208251-guia-teraputico-para-tratamento-de-feridas-_JM
Livro cuidados com feridas
http://produto.mercadolivre.com.br/MLB-757916425-livro-cuidados-com-feridas-_JM
Livro Segurança do paciente
http://produto.mercadolivre.com.br/MLB-778345332-livro-seguranca-do-paciente-_JM
quarta-feira, 7 de setembro de 2016
Regra de Naegele
Como calcular data de parto com a Regra de Naegele?
Um dos métodos usados para determinar a data provável do parto é a Regra de Naegele ou Regra de Nagele. A primeira dúvida de uma mulher quando descobre que está grávida costuma ser: qual é a data de nascimento do bebê?
Essa fórmula tem em conta a duração da gravidez em 40 semanas e calcula a data prevista do parto a partir do primeiro dia da última menstruação da mulher.
A regra de Naegele parte do princípio que o ciclo menstrual dura 28 dias. Pode usar esse método se o seu ciclo menstrual for regular, isto é, de 28 dias.
Pegue no primeiro dia da última menstruação e some 9 meses mais 7 dias (cerca de 280 dias). O total dá a data de nascimento do seu filho.
Atenção: Se o seu ciclo menstrual for irregular e tiver outra duração o cálculo também é adaptado. Para quem tem um ciclo de 26 dias, deve somar-se 9 meses mais 5 dias desde a última menstruação (cerca de 278 dias). Por exemplo: se a data da última menstruação foi o 12 de Abril, o bebê deverá nascer a 17 de Janeiro do ano seguinte.
E para um ciclo de 32 dias, calculam-se 9 meses mais 11 dias (perto de 284 dias).
Como é um cálculo aproximado, não tem em conta as mulheres com um ciclo superior ou inferior a 28 dias. Assim sendo, a data do parto pode sofrer variações consoante a duração de cada ciclo. Apenas 5% das crianças nascem exatamente na data provável do parto. De acordo com estatísticas, na maior parte dos casos registra-se um adiantamento ou atraso de essa data prevista. Normalmente, 97% das mulheres dão à luz entre as 38 e as 42 semanas da gravidez. No primeiro caso seus bebês são conhecidos como prematuros e no segundo por pós maduros.
Um dos métodos usados para determinar a data provável do parto é a Regra de Naegele ou Regra de Nagele. A primeira dúvida de uma mulher quando descobre que está grávida costuma ser: qual é a data de nascimento do bebê?
Essa fórmula tem em conta a duração da gravidez em 40 semanas e calcula a data prevista do parto a partir do primeiro dia da última menstruação da mulher.
A regra de Naegele parte do princípio que o ciclo menstrual dura 28 dias. Pode usar esse método se o seu ciclo menstrual for regular, isto é, de 28 dias.
Pegue no primeiro dia da última menstruação e some 9 meses mais 7 dias (cerca de 280 dias). O total dá a data de nascimento do seu filho.
Atenção: Se o seu ciclo menstrual for irregular e tiver outra duração o cálculo também é adaptado. Para quem tem um ciclo de 26 dias, deve somar-se 9 meses mais 5 dias desde a última menstruação (cerca de 278 dias). Por exemplo: se a data da última menstruação foi o 12 de Abril, o bebê deverá nascer a 17 de Janeiro do ano seguinte.
E para um ciclo de 32 dias, calculam-se 9 meses mais 11 dias (perto de 284 dias).
Como é um cálculo aproximado, não tem em conta as mulheres com um ciclo superior ou inferior a 28 dias. Assim sendo, a data do parto pode sofrer variações consoante a duração de cada ciclo. Apenas 5% das crianças nascem exatamente na data provável do parto. De acordo com estatísticas, na maior parte dos casos registra-se um adiantamento ou atraso de essa data prevista. Normalmente, 97% das mulheres dão à luz entre as 38 e as 42 semanas da gravidez. No primeiro caso seus bebês são conhecidos como prematuros e no segundo por pós maduros.
domingo, 4 de setembro de 2016
Transformação de % em ppm
O primeiro passo é estabelecermos a correlação entre uma medida em porcentagem com uma em ppm (partes por milhão).
Um por cento significa uma parte em cem, logo dez em mil, portanto dez mil em um milhão. Assim sendo, um porcento equivale a dez mil partes por milhão. Concluindo, para transformar um valor de porcentagem para ppm é só multiplicarmos por 10.000; e para transformarmos ppm em porcentagem é só dividirmos o valor por 10.000.
Exemplificando: hipoclorito a 2% é o mesmo que a 20.000 ppm.
Realizada esta etapa temos que determinar a quantidade de cloro que
precisaremos, que pode ser obtido pela seguinte regra de três:
ppm final (Cf) ----------------------------------- 10.000
quantidade de cloro------------------------ Volume final da solução (Vf)
Vamos agora determinar em que volume da solução inicial encontramos a quantidade de cloro requerida. Isto pode ser obtido por uma nova regra de três:
ppm inicial (Ci) ----------------------------------10.000
quantidade de cloro-------------------------- Volume retirado (Vr)
A fórmula pode ser tratada matematicamente, sendo simplificada:
Da primeira equação, temos: Cf X Vf = Quantidade de cloro X 10.000
Da segunda equação, temos: Ci X Vr = Quantidade de cloro X 10.000
Substituindo-se as igualdades nas duas equações, teremos:
Cf X Vf = Ci X Vr
Donde concluímos:
Vr = (Cf X Vf) dividido por Ci
Onde:
Vr volume retirado
Cf concentração final desejada
Vf volume final
Ci concentração inicial
Exemplificando, se partimos de uma solução com 5,25% de cloro e quisermos ter um galão de 20 litros com 250 ppm, para sabermos quanto devemos retirar do produto original, basta primeiramente multiplicar 2,25 por 10.000, obtendo o equivalente em ppm da solução original (52.500). Aplicando-se a fórmula, para cálculo em ml, temos: 250 X 20.000 dividido por 52.500. Fazendo-se as contas
chegaremos a 95 ml.
Um por cento significa uma parte em cem, logo dez em mil, portanto dez mil em um milhão. Assim sendo, um porcento equivale a dez mil partes por milhão. Concluindo, para transformar um valor de porcentagem para ppm é só multiplicarmos por 10.000; e para transformarmos ppm em porcentagem é só dividirmos o valor por 10.000.
Exemplificando: hipoclorito a 2% é o mesmo que a 20.000 ppm.
Realizada esta etapa temos que determinar a quantidade de cloro que
precisaremos, que pode ser obtido pela seguinte regra de três:
ppm final (Cf) ----------------------------------- 10.000
quantidade de cloro------------------------ Volume final da solução (Vf)
Vamos agora determinar em que volume da solução inicial encontramos a quantidade de cloro requerida. Isto pode ser obtido por uma nova regra de três:
ppm inicial (Ci) ----------------------------------10.000
quantidade de cloro-------------------------- Volume retirado (Vr)
A fórmula pode ser tratada matematicamente, sendo simplificada:
Da primeira equação, temos: Cf X Vf = Quantidade de cloro X 10.000
Da segunda equação, temos: Ci X Vr = Quantidade de cloro X 10.000
Substituindo-se as igualdades nas duas equações, teremos:
Cf X Vf = Ci X Vr
Donde concluímos:
Vr = (Cf X Vf) dividido por Ci
Onde:
Vr volume retirado
Cf concentração final desejada
Vf volume final
Ci concentração inicial
Exemplificando, se partimos de uma solução com 5,25% de cloro e quisermos ter um galão de 20 litros com 250 ppm, para sabermos quanto devemos retirar do produto original, basta primeiramente multiplicar 2,25 por 10.000, obtendo o equivalente em ppm da solução original (52.500). Aplicando-se a fórmula, para cálculo em ml, temos: 250 X 20.000 dividido por 52.500. Fazendo-se as contas
chegaremos a 95 ml.
Descontaminação X Desinfecção
Descontaminação
Descontaminação e desinfecção não são sinônimos. A descontaminação tem por finalizada reduzir o número de micro-organismos presentes nos artigos sujos, de forma a torná-los seguros para manuseá-los, isto é, ofereçam menor risco ocupacional. O uso de agentes químicos desinfetantes como glutaraldeido, formaldeído, hipoclorito de sódio e outros no processo de descontaminação, prática largamente utilizada, não tem fundamentação. O agente químico é impedido de penetrar nos micro-organismos pois há tendência das soluções químicas ligarem-se com as moléculas de proteínas presentes na matéria orgânica, não ficando livres para ligarem-se aos micro-organismos nas proporções necessárias dando uma "falsa segurança no manuseio do material como descontaminado. Além disso o uso desses agentes na prática da descontaminação causa uma aderência de precipitado de matéria orgânica do artigo, prejudicando sobremaneira a posterior limpeza.
Qual o conceito de limpeza e porque ela deve preceder os procedimentos de desinfecção e esterilização dos artigos?
Desinfecção
O termo desinfecção deverá ser entendido como um processo de eliminação ou destruição de todos os microrganismos na forma vegetativa, independente de serem patogênicos ou não, presentes nos artigos e objetos inanimados. A destruição de algumas bactérias na forma esporulada também pode acorrer, mas não se tem o controle e a garantia desse resultado.
No seu espectro de ação, a desinfecção de alto nível deve incluir a eliminação de alguns esporos, o bacilo da tuberculose, todas as bactérias vegetativas, fungos e todos os vírus. A desinfecção de alto nível é indicada para ítens semi-críticos como lâminas de laringoscópios, equipamento de terapia respiratória, anestesia e endoscópio de fibra ótica flexível. O agente mais comumente utilizado para
desinfecção de alto nível é o glutaraldeido. Na desinfecção de nível intermediário não é esperada ação sobre os esporos bacterianos e ação média sobre vírus não lipídicos, mas que seja tuberculicida, elimine a maioria dos fungos e atue sobre todas as células vegetativas bacterianas. Cloro, iodóforos, fenólicos e álcoois pertencem a este grupo. Os desinfetantes desta classificação, juntamente com os de baixo nível, são tipicamente usados para artigos que entrarão em contato somente com a pele íntegra ou para desinfecção de superfícies. Na desinfecção de baixo nível não há ação sobre os esporos ou bacilo da tuberculose, podendo ter ou não ação sobre vírus não lipídicos e com atividade relativa sobre fungos, mas capaz de eliminar a maioria das bactérias em forma vegetativa. Compostos com quaternário de amônia são exemplos de desinfetantes de baixo nível.
Quando se fala em processo de desinfecção, subentende-se o uso de agentes químicos, cujos princípios ativos permitidos pelo Ministério da Saúde, através da Portaria número 15 de 1988 são: os aldeídos, fenólicos, quaternário de amônia, compostos orgânicos liberados de cloro ativo, iodo e derivados, álcoois e glicóis, biguanidas e outros, desde que atendam à legislação específica.
Apesar da grande oferta de produtos químicos no mercado, a escolha do mais adequado não é uma tarefa fácil. Várias características devem ser consideradas nesta seleção:
- amplo espectro de ação antimicrobiana;
- inativar rapidamente os micro-organismos;
- não ser corrosivo para metais;
- não danificar artigos ou acessórios de borracha, plásticos ou equipamento ótico;
- sofrer pouca interferência, na sua atividade, de matéria orgânica;
- não ser irritante para a pele e mucosas;
- possuir baixa toxicidade;
- tolerar pequenas variações de temperatura e de pH;
- ter ação residual sobre superfícies quando aplicado no ambiente;
- manter sua atividade mesmo sofrendo pequenas diluições;
- ser um bom agente umectante;
- ser de fácil uso;
- ser inodoro, ou ter odor agradável;
- ter baixo custo;
- ser compatível com sabões e detergentes;
- ser estável quando concentrado ou diluído.
Quais são os aspectos fundamentais a serem considerados no processo de desinfecção?
Fonte: Curso Básico de Controle de Infecção Hospitalar. Caderno C - Métodos de Proteção Anti-Infecciosa. ANVISA
Descontaminação e desinfecção não são sinônimos. A descontaminação tem por finalizada reduzir o número de micro-organismos presentes nos artigos sujos, de forma a torná-los seguros para manuseá-los, isto é, ofereçam menor risco ocupacional. O uso de agentes químicos desinfetantes como glutaraldeido, formaldeído, hipoclorito de sódio e outros no processo de descontaminação, prática largamente utilizada, não tem fundamentação. O agente químico é impedido de penetrar nos micro-organismos pois há tendência das soluções químicas ligarem-se com as moléculas de proteínas presentes na matéria orgânica, não ficando livres para ligarem-se aos micro-organismos nas proporções necessárias dando uma "falsa segurança no manuseio do material como descontaminado. Além disso o uso desses agentes na prática da descontaminação causa uma aderência de precipitado de matéria orgânica do artigo, prejudicando sobremaneira a posterior limpeza.
Qual o conceito de limpeza e porque ela deve preceder os procedimentos de desinfecção e esterilização dos artigos?
Desinfecção
O termo desinfecção deverá ser entendido como um processo de eliminação ou destruição de todos os microrganismos na forma vegetativa, independente de serem patogênicos ou não, presentes nos artigos e objetos inanimados. A destruição de algumas bactérias na forma esporulada também pode acorrer, mas não se tem o controle e a garantia desse resultado.
No seu espectro de ação, a desinfecção de alto nível deve incluir a eliminação de alguns esporos, o bacilo da tuberculose, todas as bactérias vegetativas, fungos e todos os vírus. A desinfecção de alto nível é indicada para ítens semi-críticos como lâminas de laringoscópios, equipamento de terapia respiratória, anestesia e endoscópio de fibra ótica flexível. O agente mais comumente utilizado para
desinfecção de alto nível é o glutaraldeido. Na desinfecção de nível intermediário não é esperada ação sobre os esporos bacterianos e ação média sobre vírus não lipídicos, mas que seja tuberculicida, elimine a maioria dos fungos e atue sobre todas as células vegetativas bacterianas. Cloro, iodóforos, fenólicos e álcoois pertencem a este grupo. Os desinfetantes desta classificação, juntamente com os de baixo nível, são tipicamente usados para artigos que entrarão em contato somente com a pele íntegra ou para desinfecção de superfícies. Na desinfecção de baixo nível não há ação sobre os esporos ou bacilo da tuberculose, podendo ter ou não ação sobre vírus não lipídicos e com atividade relativa sobre fungos, mas capaz de eliminar a maioria das bactérias em forma vegetativa. Compostos com quaternário de amônia são exemplos de desinfetantes de baixo nível.
Quando se fala em processo de desinfecção, subentende-se o uso de agentes químicos, cujos princípios ativos permitidos pelo Ministério da Saúde, através da Portaria número 15 de 1988 são: os aldeídos, fenólicos, quaternário de amônia, compostos orgânicos liberados de cloro ativo, iodo e derivados, álcoois e glicóis, biguanidas e outros, desde que atendam à legislação específica.
Apesar da grande oferta de produtos químicos no mercado, a escolha do mais adequado não é uma tarefa fácil. Várias características devem ser consideradas nesta seleção:
- amplo espectro de ação antimicrobiana;
- inativar rapidamente os micro-organismos;
- não ser corrosivo para metais;
- não danificar artigos ou acessórios de borracha, plásticos ou equipamento ótico;
- sofrer pouca interferência, na sua atividade, de matéria orgânica;
- não ser irritante para a pele e mucosas;
- possuir baixa toxicidade;
- tolerar pequenas variações de temperatura e de pH;
- ter ação residual sobre superfícies quando aplicado no ambiente;
- manter sua atividade mesmo sofrendo pequenas diluições;
- ser um bom agente umectante;
- ser de fácil uso;
- ser inodoro, ou ter odor agradável;
- ter baixo custo;
- ser compatível com sabões e detergentes;
- ser estável quando concentrado ou diluído.
Quais são os aspectos fundamentais a serem considerados no processo de desinfecção?
Fonte: Curso Básico de Controle de Infecção Hospitalar. Caderno C - Métodos de Proteção Anti-Infecciosa. ANVISA
sábado, 3 de setembro de 2016
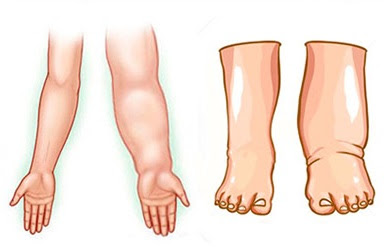
Linfedema pós-infeccioso
O linfedema ou edema linfático é uma das principais complicações da erisipela. Que ocorre quando há a destruição do vaso linfático pelo processo infeccioso da pele acumulando líquido linfático no espaço intersticial do tecido subcutâneo.
Pode ser classificado de acordo com a etiopatogenia em primário e secundário. O primário resulta de anomalias do desenvolvimento do sistema linfático durante a linfangiogenese; o secundário compreende a maioria dos casos de linfedema e resulta da obstrução ou disfunção do sistema linfático, adquirida, geralmente devido a doença infecciosa, obstrução neoplásica ou tratamento associado a doença neoplásica [linfadenectomia, radioterapia], intervenções cirúrgicas, lesões traumáticas e doenças inflamatórias.
O linfedema é um edema, ou seja, um inchaço duro e persistente, que caso não tratado, pode tornar-se uma doença crônica, alterando a estética, a mobilidade, além de causar uma sensação de peso e desconforto na região afetada.
O tratamento consiste em medicações linfotônicas, drenagem linfática, elastocompressão.
*Procure seu cirurgião vascular*
Aos interessados em fazer um curso presencial, favor responder ao formulário https://docs.google.com/forms/d/e/1FAIpQLSclDSuLdRlTOGo0pLCsa_pWN1h5mqoUPsfbZKTdZOjGIAteEA/viewform
Bulhas cardíacas
a) B1 (TUM-TÁ) = Os sons são gerados pela vibração dos folhetos valvares após o seu fechamento, causado pela movimentação de sangue no interior dos ventrículos. O seu primeiro componente é secundário ao fechamento da válvula mitral (M1) e seu segundo componente secundário ao fechamento da válvula tricúspide (T1). Coincide com o ictus cordis e o pulso carotídeo, sendo mais intenso em foco mitral. A duração é pouco maior do que a B2 e o timbre é grave (TUM). Indica o início da sístole ventricular.
b) B2 (TUM-TÁ) = É gerada pela desaceleração da coluna líquida sobre as valvas aórtica e pulmonar já fechadas, provocando assim vibrações da coluna líquida e das estruturas adjacentes, como aparelho valvar, paredes vasculares e via de saída dos ventrículos. Coincide com o início da diástole, sendo composto inicialmente pelo fechamento da válvula aórtica (A2) e depois da pulmonar (P2). É mais intenso em foco aórtico e pulmonar, sendo o timbre mais agudo e seco (TÁ). A duração é menor do que B1. Pode sofrer desdobramento inspiratório (TUM-TRÁ).
c) B3 (TUM-TÁ--TÁ) = Som que ocorre entre a proto e mesodiástole, sendo gerado pela brusca desaceleração da coluna de sangue contra as paredes ventriculares no final da fase de enchimento rápido. Melhor audível em área mitral em decúbito lateral esquerdo. Ocorre na insuficiência cardíaca, sendo um indicador da sua gravidade Pode ser fisiológico em crianças e adolescentes.
d) B4 (TRRUM-TÁ) = Ocorre na telediástole e é gerado pela desaceleração da coluna sangüínea que é impulsionada pelos átrios na fase de contração atrial contra a massa sangüínea existente no interior do ventrículo esquerdo, no final da diástole. Representa uma contração atrial contra um ventrículo pouco complacente acarretando rápida desaceleração do sangue ejetado. É um achado comum na doença isquêmica do coração e na miocardiopatia hipertrófica.
Alterações de B1:
a) B1 hipofonético = BAV de 1º grau, regurgitação mitral, diminuição da contratilidade de VE (insuficiência cardíaca).
b) B1 hiperfonético = Taquicardia e estados de alto débito cardíaco (ex: anemia, exercício, hipertireoidismo), estenose mitral.
c) Desdobramento de B1 = Se muito amplo, suspeitar de bloqueio de ramo direito, acarretando atraso no fachamento da válvula tricúspide (trum-tá).
Alterações de B2:
a) A2 hipofonético = Estenose aórtica calcificada e regurgitação aórtica.
b) A2 hiperfonético = HAS, dilatação aórtica e coarctação de aorta.
c) P2 hipofonético = Aumento do diâmetro ântero-posterior do tórax e estenose pulmonar.
d) P2 hiperfonético = Hipertensão pulmonar, dilatação da artéria pulmonar e comunicação interatrial.
e) Desdobramento de B2 (auscultado em foco pulmonar) = Podemos observar no sujeito normal um desdobramento fisiológico de B2 durante a inspiração. Em situações patológicas ocorre um amplo desdobramento de B2 (bloqueio de ramo direito, estenose pulmonar, dilatação aguda ou crônica do VD). Pode ser constante e variável, acentuando-se na inspiração (bloqueio de ramo direito) ou constante e fixo, permanecendo inalterado durante o ciclo respiratório (CIA, estenose pulmonar). O desdobramento pode ser paradoxal, surgindo na expiração, por um retardo na formação de A2 (bloqueio de ramo esquerdo).
B3 patológica: corações "moles" (dilatados + aumento da complacência)
B4 patológica: corações "duros" (hipertrofia + diminuição da complacência)
Outros Sons Cardíacos:
a) Clique de Ejeção Sistólica = Som que acompanha a abertura da válvula aórtica durante a sístole.
b) Clique Mesosistólico = Pode ocorrer no polapso de válvula mitral.
c) Estalido de Abertura Mitral = Som que acompanha a abertura da valva mitral, durante a diástole, podendo ocorrer nas estenoses desta válvula..
Ritmos de Galope: Ocorre em disfunção miocárdica por súbita desaceleração do fluxo sanguíneo ao penetrar nos ventrículos. Indica sofrimento miocárdico ou insuficiência cardíaca. Podemos ter os seguintes ritmos:
a) Ritmo de galope ventricular (TUM-TÁ--TÁ) = Sempre associado à taquicardia, formado por B3 patológica, sendo indicativo de ICC.
b) Ritmo de galope atrial (TRRUM-TÁ) = Formado por B4, indicando crise hipertensiva, cardiopatia isquêmica, estenose aórtica e miocardiopatia hipertrófica.
c) Ritmo de galope de soma = Ritmo de galope ventricular + ritmo de galope atrial (B3 + B4).
Fonte: GESEP - Grupo de Estudos em Semiologia e Propedêutica - gesepfepar.com
Curso livre para obtenção de horas de atividade complementar
Sistema cardiovascular
Livros à venda
Guia de medicamentos
http://produto.mercadolivre.com.br/MLB-748541222-livro-guia-de-medicamentos-_JM
Segurança do paciente
http://produto.mercadolivre.com.br/MLB-778345332-livro-seguranca-do-paciente-_JM
Clínica médica
http://produto.mercadolivre.com.br/MLB-755250906-livro-clinica-medica-_JM
Cuidados com feridas
http://produto.mercadolivre.com.br/MLB-757916425-livro-cuidados-com-feridas-_JM
domingo, 28 de agosto de 2016
Classificação de artigos segundo o risco e potencial de contaminação
A variedade de materiais utilizados nos estabelecimentos de saúde pode ser
classificada segundo riscos potenciais de transmissão de infecções para os
pacientes, em três categorias: críticos, semi-críticos e não críticos.
Artigos críticos
Os artigos destinados aos procedimentos invasivos em pele e mucosas
adjacentes, nos tecidos subepiteliais e no sistema vascular, bem como todos os que
estejam diretamente conectados com este sistema, são classificados em artigos
críticos. Estes requerem esterilização. Ex. agulhas, cateteres intravenosos,
materiais de implante, etc.
Artigos semi-críticos
Os artigos que entram em contato com a pele não íntegra, porém, restrito às
camadas da pele ou com mucosas íntegras são chamados de artigos semi-críticos
e requerem desinfecção de médio ou de alto nível ou esterilização. Ex. cânula
endotraqueal, equipamento respiratório, espéculo vaginal, sonda nasogástrica, etc.
Artigos não críticos
Os artigos destinados ao contato com a pele íntegra e também os que não
entram em contato direto com o paciente são chamados artigos não-críticos e
requerem limpeza ou desinfecção de baixo ou médio nível, dependendo do uso a
que se destinam ou do último uso realizado. Ex. termômetro, materiais usados em
banho de leito como bacias, cuba rim, estetoscópio, roupas de cama do paciente,
etc.
na escolha adequada dos métodos de proteção anti-infecciosa. Porém, na prática, a
escolha não é tão simples quanto parece e muitas dúvidas surgem especialmente
em relação aos artigos semi-críticos. Por exemplo, os equipamentos de endoscopia
digestiva seriam a principio artigos semi-críticos, requerendo a desinfecção. No
entanto, o risco de traumas durante o procedimento não é pequeno, especialmente
naqueles portadores de varizes esofagianas. Percebe-se que estes conceitos
clássicos levam a algumas imprecisões, sendo as sondas vesicais um outro
exemplo, apesar de serem considerados semi-críticos, são utilizadas exclusivamente
estéreis. Então propomos alterações nestes conceitos passando a definir como
artigos críticos aqueles que têm contato direto ou indireto com áreas estéreis do
corpo, independente de serem mucosas ou tecidos epiteliais. Classificamos como
artigos semi-críticos os que entram em contato direto ou indireto com mucosa com
flora própria ou com lesões superficiais de pele. Por este conceito a sonda vesical
passa ser considerada artigo crítico e utilizada estéril.
Fonte: Curso básico de controle de infecção hospitalar. ANVISA
Competências do SUS
- Controlar e fiscalizar procedimentos, produtos e substâncias de interesse para a saúde e participar da produção de medicamentos, equipamentos, imunobiológicos, hemoderivados e outros insumos;
- Executar as ações de vigilância sanitária e epidemiológica, bem como as de saúde do trabalhador;
- Ordenar a formação de recursos humanos na área de saúde;
- Participar da formulação da política e da execução das ações de saneamento básico;
- Incrementar, em sua área de atuação, o desenvolvimento científico e tecnológico e a inovação;
- Fiscalizar e inspecionar alimentos, compreendido o controle de seu teor nutricional, bem como bebidas e águas para consumo humano;
- Participar do controle e fiscalização da produção, transporte, guarda e utilização de substâncias e produtos psicoativos, tóxicos e radioativos;
- Colaborar na proteção do meio ambiente, nele compreendido o do trabalho.
SUS NA CONSTITUIÇÃO FEDERAL DE 88
Resumão da Saúde na Constituição federal de 1988.
Artigos 194 a 195 - Seguridade social
Artigo 196 - Universalidade. Conceito ampliado à saúde.
Artigos 197 - Saúde pelo Estado e iniciativa provada. Regulamentação, fiscalização e controle.
Artigo 198 - Diretrizes do SUS. Aplicação mínima de recursos. ACS/ACE.
Artigo 199 - Participação da iniciativa privada.
Artigo 200 - Competências do SUS.
Saúde direito de todos e dever do Estado [CF 88/, art.196]
Garantido mediante políticas sociais e econômicas;
Visa à redução do risco de doença e outros agravos;
Objetiva o acesso universal e igualitário às ações e serviços para a promoção, proteção e recuperação.
Diretrizes do SUS [CF/88, art.198]
Descentralização, com direção única em cada esfera de governo;
Atendimento integral, com prioridade para as atividades preventivas, sem prejuízo dos serviços assistenciais;
Participação da comunidade;
Ações e serviços públicos de saúde que integram uma rede regionalizada e hierarquizada e constituem um sistema único.
Processo de Enfermagem
O Processo de Enfermagem organiza-se em cinco etapas interrelacionadas, interdependentes e recorrentes:
I – Coleta de dados de Enfermagem (ou Histórico de Enfermagem) – processo deliberado,
sistemático e contínuo, realizado com o auxílio de métodos e técnicas variadas, que tem por
finalidade a obtenção de informações sobre a pessoa, família ou coletividade humana e sobre suas
respostas em um dado momento do processo saúde e doença.
II – Diagnóstico de Enfermagem – processo de interpretação e agrupamento dos dados coletados
na primeira etapa, que culmina com a tomada de decisão sobre os conceitos diagnósticos de
enfermagem que representam, com mais exatidão, as respostas da pessoa, família ou
coletividade humana em um dado momento do processo saúde e doença; e que constituem a
base para a seleção das ações ou intervenções com as quais se objetiva alcançar os resultados
esperados.
III – Planejamento de Enfermagem – determinação dos resultados que se espera alcançar; e das
ações ou intervenções de enfermagem que serão realizadas face às respostas da pessoa, família
ou coletividade humana em um dado momento do processo saúde e doença, identificadas na
etapa de Diagnóstico de Enfermagem.
IV – Implementação – realização das ações ou intervenções determinadas na etapa de
Planejamento de Enfermagem.
V – Avaliação de Enfermagem – processo deliberado, sistemático e contínuo de verificação de
mudanças nas respostas da pessoa, família ou coletividade humana em um dado momento do
processo saúde doença, para determinar se as ações ou intervenções de enfermagem alcançaram
o resultado esperado; e de verificação da necessidade de mudanças ou adaptações nas etapas do
Processo de Enfermagem.
Ao enfermeiro, observadas as disposições da Lei nº 7.498, de 25 de junho de 1986 e do
Decreto nº 94.406, de 08 de junho de 1987, que a regulamenta, incumbe a liderança na
execução e avaliação do Processo de Enfermagem, de modo a alcançar os resultados de
enfermagem esperados, cabendo-lhe, privativamente, o diagnóstico de enfermagem acerca das
respostas da pessoa, família ou coletividade humana em um dado momento do processo saúde e
doença, bem como a prescrição das ações ou intervenções de enfermagem a serem realizadas,
face a essas respostas.
A execução do Processo de Enfermagem deve ser registrada formalmente, envolvendo:
a) um resumo dos dados coletados sobre a pessoa, família ou coletividade humana em um dado
momento do processo saúde e doença;
b) os diagnósticos de enfermagem acerca das respostas da pessoa, família ou coletividade
humana em um dado momento do processo saúde e doença;
c) as ações ou intervenções de enfermagem realizadas face aos diagnósticos de enfermagem
identificados;
d) os resultados alcançados como conseqüência das ações ou intervenções de enfermagem
realizadas.
sábado, 27 de agosto de 2016
Bioética
O início da Bioética se deu no começo da década de 1970, com a publicação de duas obras
muito importantes de um pesquisador e professor norte-americano da área de oncologia, Van
Rensselaer Potter.
Van Potter estava preocupado com a dimensão que os avanços da ciência, principalmente
no âmbito da biotecnologia, estavam adquirindo. Assim, propôs um novo ramo do conhecimento
que ajudasse as pessoas a pensar nas possíveis implicações (positivas ou negativas) dos avanços da
ciência sobre a vida (humana ou, de maneira mais ampla, de todos os seres vivos). Ele sugeriu
que se estabelecesse uma “ponte” entre duas culturas, a científica e a humanística, guiado pela
seguinte frase: “Nem tudo que é cientificamente possível é eticamente aceitável”.
Um dos conceitos que definem Bioética (“ética da vida”) é que esta é a ciência “que tem
como objetivo indicar os limites e as finalidades da intervenção do homem sobre a vida, identificar
os valores de referência racionalmente proponíveis, denunciar os riscos das possíveis aplicações”
(LEONE; PRIVITERA; CUNHA, 2001).
Todos nós sofremos influências do ambiente em que vivemos, sejam elas históricas, culturais
ou sociais. Para construirmos uma reflexão bioética adequada, devemos conhecer e entender essas
influências (afinal não podemos excluí-las de nossas vidas!).
Um aspecto bastante importante a ser considerado para que possamos construir a reflexão
bioética de maneira adequada é compreender a influência histórica exercida desde a época de
Hipócrates.
Hipócrates de Cos (séc. IV a.C.) é considerado o “Pai da Medicina”. Sua importância
é tão reconhecida que os profissionais da saúde, no dia da formatura, fazem o “Juramento de
Hipócrates”. Segundo esse juramento, os profissionais devem se comprometer a sempre fazer o
bem ao paciente.
Os médicos, naquela época, eram considerados semideuses, e estavam encarregados
de curar as pessoas “segundo seu poder e entendimento” (como consta no juramento de
Hipócrates).
A importância desse resgate histórico é ressaltar que os médicos daquela época estavam em
uma posição hierárquica superior à das outras pessoas, e essa diferença de posição também se manifestava em um “desnivelamento de dignidades”. Isso significa que os médicos (semideuses),
ainda que tivessem a intenção de curar os doentes, eram pessoas superiores, melhores que as
outras (tinham mais valor que as outras).
Ao longo da história, a estrutura da sociedade deixou de ser piramidal, mas essa postura
“paternalista”, ou seja, na qual os profissionais da saúde são considerados “pais”, ou melhores
que os seus pacientes, ainda hoje é percebida com frequência.
Os profissionais da saúde detêm um conhecimento técnico superior ao dos pacientes,
mas não são mais dignos que seus pacientes, não têm mais valor que eles (como pessoas).
Quando o profissional se considera superior (em dignidade) a seu paciente, também temos
uma postura paternalista.
Os profissionais que se baseiam nessa postura paternalista são aqueles que não respeitam a
autonomia de seus pacientes, não permitem que o paciente manifeste suas vontades. Por outro
lado, também alguns pacientes não percebem que podem questionar o profissional e aceitam
tudo o que ele propõe, pois consideram que “o doutor é quem sabe”.
Fonte: Junqueira CR. Bioética: conceito, fundamentação e princípios
muito importantes de um pesquisador e professor norte-americano da área de oncologia, Van
Rensselaer Potter.
Van Potter estava preocupado com a dimensão que os avanços da ciência, principalmente
no âmbito da biotecnologia, estavam adquirindo. Assim, propôs um novo ramo do conhecimento
que ajudasse as pessoas a pensar nas possíveis implicações (positivas ou negativas) dos avanços da
ciência sobre a vida (humana ou, de maneira mais ampla, de todos os seres vivos). Ele sugeriu
que se estabelecesse uma “ponte” entre duas culturas, a científica e a humanística, guiado pela
seguinte frase: “Nem tudo que é cientificamente possível é eticamente aceitável”.
Um dos conceitos que definem Bioética (“ética da vida”) é que esta é a ciência “que tem
como objetivo indicar os limites e as finalidades da intervenção do homem sobre a vida, identificar
os valores de referência racionalmente proponíveis, denunciar os riscos das possíveis aplicações”
(LEONE; PRIVITERA; CUNHA, 2001).
Todos nós sofremos influências do ambiente em que vivemos, sejam elas históricas, culturais
ou sociais. Para construirmos uma reflexão bioética adequada, devemos conhecer e entender essas
influências (afinal não podemos excluí-las de nossas vidas!).
Um aspecto bastante importante a ser considerado para que possamos construir a reflexão
bioética de maneira adequada é compreender a influência histórica exercida desde a época de
Hipócrates.
Hipócrates de Cos (séc. IV a.C.) é considerado o “Pai da Medicina”. Sua importância
é tão reconhecida que os profissionais da saúde, no dia da formatura, fazem o “Juramento de
Hipócrates”. Segundo esse juramento, os profissionais devem se comprometer a sempre fazer o
bem ao paciente.
Os médicos, naquela época, eram considerados semideuses, e estavam encarregados
de curar as pessoas “segundo seu poder e entendimento” (como consta no juramento de
Hipócrates).
A importância desse resgate histórico é ressaltar que os médicos daquela época estavam em
uma posição hierárquica superior à das outras pessoas, e essa diferença de posição também se manifestava em um “desnivelamento de dignidades”. Isso significa que os médicos (semideuses),
ainda que tivessem a intenção de curar os doentes, eram pessoas superiores, melhores que as
outras (tinham mais valor que as outras).
Ao longo da história, a estrutura da sociedade deixou de ser piramidal, mas essa postura
“paternalista”, ou seja, na qual os profissionais da saúde são considerados “pais”, ou melhores
que os seus pacientes, ainda hoje é percebida com frequência.
Os profissionais da saúde detêm um conhecimento técnico superior ao dos pacientes,
mas não são mais dignos que seus pacientes, não têm mais valor que eles (como pessoas).
Quando o profissional se considera superior (em dignidade) a seu paciente, também temos
uma postura paternalista.
Os profissionais que se baseiam nessa postura paternalista são aqueles que não respeitam a
autonomia de seus pacientes, não permitem que o paciente manifeste suas vontades. Por outro
lado, também alguns pacientes não percebem que podem questionar o profissional e aceitam
tudo o que ele propõe, pois consideram que “o doutor é quem sabe”.
Fonte: Junqueira CR. Bioética: conceito, fundamentação e princípios
Dimensões da gestão do cuidado em saúde
A gestão
do cuidado em saúde se realiza em múltiplas dimensões que, imanentes entre si,
apresentam, todas e cada uma delas, uma especificidade que pode ser conhecida
para fins de reflexão, pesquisa e intervenção. Podemos pensar na gestão do cuidado
em saúde sendo realizada em seis dimensões: individual, familiar, profissional,
organizacional, sistêmica e societária.
sábado, 20 de agosto de 2016
Síndrome metabólica
A síndrome metabólica (SM) é um transtorno complexo
representado por um conjunto de fatores de risco cardiovascular relacionados à
deposição central de gordura e à resistência à insulina. É importante destacar
a associação entre SM e doença cardiovascular, aumentando a mortalidade geral
em cerca de 1,5 vezes e a cardiovascular em cerca de 25 vezes.
A circunferência abdominal,
medida no meio da distância entre a crista ilíaca e o rebordo costal inferior,
por ser o índice antropométrico mais representativo da gordura intra-abdominal
e de aferição mais simples e reprodutível, é a medida recomendada. Para
mulheres com 80–88 cm e homens entre 94–102 cm uma monitorização mais frequente
dos fatores de risco para doenças coronarianas.
Não foram encontrados estudos representativos da
prevalência de SM no Brasil, mas no México, Ásia e na população norte-americana
estudos mostram a alta prevalência que varia de 12,4% a 28,5% em homens e 10,7%
a 40,5% em mulheres.
Segundo a National Cholesterol Education Program’s Adult Treatment Panel III
(NCEP-ATP III) a SM representa a combinação de pelo menos 3 desses componentes:
Obesidade abdominal por meio de
circunferência abdominal > 102 cm em homens e Mulheres > 88 cm;
Triglicerídeos ≥ 150 mg/dL;
HDL Colesterol em Homens < 40
mg/dL e Mulheres < 50 mg/dL;
Pressão arterial ≥ 130 mmHg ou ≥
85 mmHg;
Glicemia de jejum ≥ 110 mg/dL.
Apesar de não fazerem parte dos
critérios diagnósticos da síndrome metabólica, várias condições clínicas e
fisiopatológicas estão frequentemente a ela associadas, tais como: síndrome de
ovários policísticos, acanthosis nigricans, doença hepática gordurosa
não-alcoólica, microalbuminúria, estados pró-trombóticos, estados
pró-inflamatórios e de disfunção endotelial e hiperuricemia.
Segundo NCEP-ATP III para
confirmar o diagnóstico de SM e identificar os fatores de risco
cardiovasculares, realiza-se:
Ø História clínica
- idade, tabagismo, prática de atividade física, história pregressa de
hipertensão, diabetes, diabetes gestacional, doença arterial coronariana,
acidente vascular encefálico, síndrome de ovários policísticos (SOP), doença
hepática gordurosa não-alcoólica, hiperuricemia, história familiar de
hipertensão, diabetes e doença cardiovascular, uso de medicamentos
hiperglicemiantes (corticosteróides, betabloqueadores, diuréticos).
Ø Exame físico
necessário para diagnóstico da SM:
• Medida da circunferência
abdominal - A medida da circunferência abdominal é tomada na metade da
distância entre a crista ilíaca e o rebordo costal inferior.
• Níveis de pressão arterial -
Deve-se aferir no mínimo duas medidas da pressão por consulta, na posição
sentada, após cinco minutos de repouso.
Além destes dois dados
obrigatórios deverá estar descrito no exame físico destes pacientes:
• Peso e estatura. Devem ser utilizados
para o cálculo do índice de massa corporal através da fórmula: IMC =
Peso/Altura2.
• Exame da pele para pesquisa de acantose nigricans. Examinar pescoço e
dobras cutâneas.
• Exame cardiovascular.
Ø Exames
laboratoriais necessários para o diagnóstico da SM:
• Glicemia de jejum.
• Dosagem do HDL-colesterol e dos
triglicerídeos.
Outros exames laboratoriais
adicionais poderão ser realizados para melhor avaliação do risco cardiovascular
global, tais como: colesterol total, LDL-colesterol, creatinina, ácido úrico,
microalbuminúria20, proteína C reativa, TOTG (glicemia de jejum e após duas
horas da ingestão de 75g de dextrosol), eletrocardiograma. A presença de LDL
aumentado não faz parte dos critérios diagnósticos da síndrome metabólica,
porém, frequentemente, os pacientes portadores de resistência à insulina e
síndrome metabólica apresentam aumento da fração pequena e densa do LDL
colesterol que tem um potencial aterosclerótico maior.
Fatores
de risco
De acordo com a Organização
Mundial de Saúde, os fatores de risco mais importantes para a morbimortalidade
relacionada às doenças crônicas não-transmissíveis (DCNT) são: hipertensão arterial
sistêmica, hipercolesterolemia, ingestão insuficiente de
frutas, hortaliças e leguminosas,
sobrepeso ou obesidade, inatividade física e tabagismo. Cinco desses fatores de
risco estão relacionados à alimentação e à atividade física e três deles têm
grande impacto no aparecimento da Síndrome Metabólica (SM).
Os fatores que mais contribuem
para SM são: predisposição genética, alimentação inadequada e inatividade
física.
Neste caso a prevenção primária,
devido o aumento da prevalência da obesidade em todo o Brasil, consiste em
adoção precoce de estilo de vida saudável, como dieta adequada e prática de
atividade física regular, preferencialmente desde a infância.
A atividade física é determinante
do gasto de calorias e fundamental para o balanço energético e controle do
peso. A atividade física regular ou o exercício físico diminuem o risco relacionado
a cada componente da SM e trazem benefícios substanciais também para outras
doenças (câncer de cólon e câncer de mama). Baixo condicionamento cardiorrespiratório,
pouca força muscular e sedentarismo aumentam a prevalência da SM em três a quatro
vezes.
Programas educativos que abordem
as medidas preventivas em escolas, clubes, empresas e comunidades podem
contribuir para a prevenção da SM.
Fonte: I
DIRETRIZ BRASILEIRA DE DIAGNÓSTICO E TRATAMENTO DA SÍNDROME METABÓLICA - Arquivos
Brasileiros de Cardiologia - Volume 84, Suplemento I, Abril 2005
Assinar:
Comentários (Atom)